 EndoTODAY 내시경 교실
EndoTODAY 내시경 교실
Beginner | ESA | Schedule | OPD
Seminars | Atlas | Recent | Links
 [Gastric tube cancer. 식도암 후 위암] - 終
[Gastric tube cancer. 식도암 후 위암] - 終
1. How to describe 어떻게 위치를 기술할 것인가?
2. Representative cases of synchronous and metachronous cancers
4. Gastric tube cancer의 cumulative incidence
5. Gastric tube cancer - SMC experience
7. Advanced gastric tube cancers
8. Gastric tube cancer의 수술적 혹은 내시경적 치료
10. Cases
11. References
 1. How to describe. 어떻게 위치를 기술할 것인가?
1. How to describe. 어떻게 위치를 기술할 것인가?
식도암 수술 후 위의 위치를 표시하는 것은 어렵습니다. 전정부 체부를 구분하기도 어렵고 소만 대만을 나누기도 어렵습니다. 그래서 upper incisor teeth로부터의 거리를 중요시하고 있습니다.
Gastric tube cancer인데 결과지에 "On the LC side of MB, a about 1cm sized round flat yellowish mucosal lesion"이라고 씌여 있었습니다. Ivor-Lewis 수술 후에는 해부학적 구조가 변경되어 있으므로 midbody lesser curvature라고 써도 소용이 없습니다. 어디쯤인지 짐작하기 어렵습니다.
상절치로부터 몇 cm인지가 중요합니다. Diaphragmatic orfice보다 상단인지 하단이지도 중요합니다. "상절치로부터 20 cm에 식도-위 문합부가 있고, 33 cm에 위암 병소가 있으며, 이보다 하단인 40 cm에 diaphragmatic orfice가 있다"고 쓰면 100점입니다. 아래 그림을 참조하기 바랍니다.
 2. Representative cases of synchronous and metachronous cancers
2. Representative cases of synchronous and metachronous cancers
간혹 위암과 식도암이 동시에 발견되곤 합니다. 아래 환자는 식도 high grade dysplasia로 의뢰되었습니다. 내시경 재검을 통하여 위암과 식도암이 동시에 진단되었습니다. 위암에 대한 ESD 후 Ivor Lewis 수술을 하였습니다. 융기된 식도암 주위에 매우 넓은 superficial spreading을 보이는 경우로서 암의 크기가 14cm로 보고되었습니다. 림프절 전이도 있었습니다.
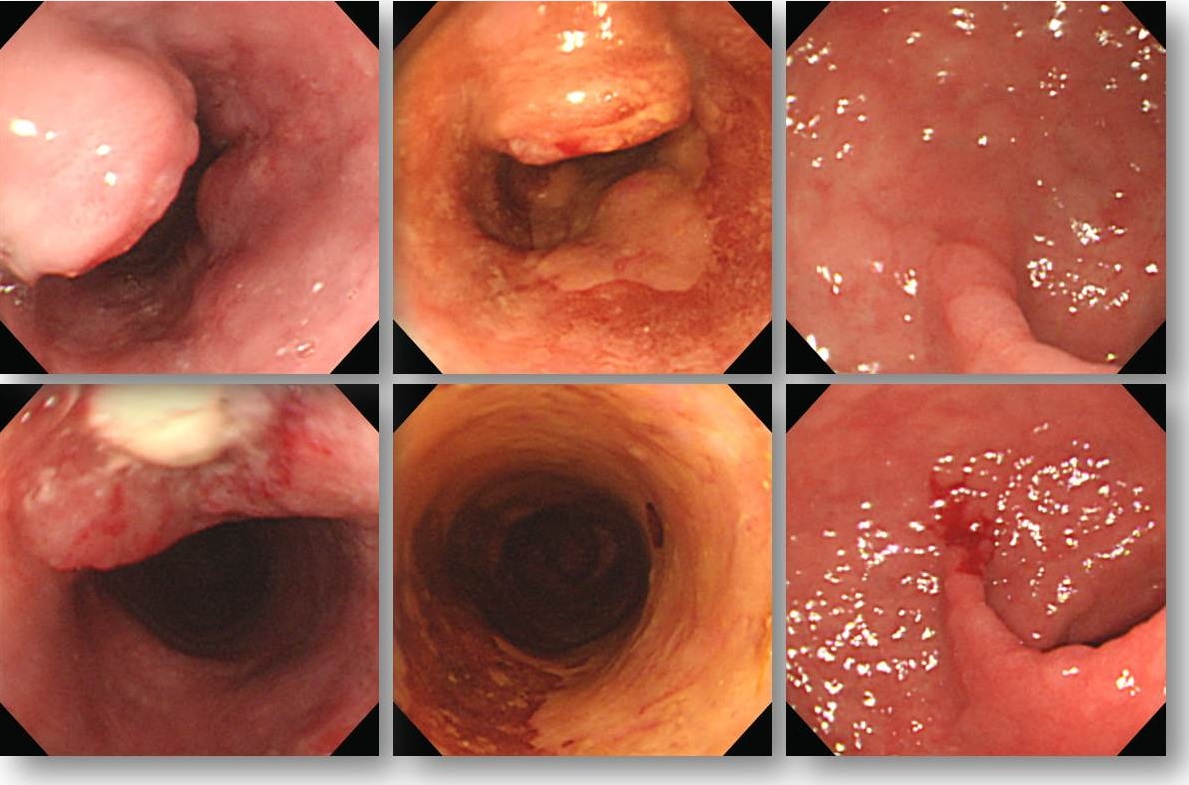
Invasive squamous cell carcinoma (M/D)
1) tumor size: 14x2.5 cm
2) extension to perimuscular adventitia
3) endolymphatic tumor emboli: not identified
4) perineural invasion: not identified
5) negative resection margins
6) metastasis to 2 out of 48 regional lymph nodes (RRLN, 2/2)
암 환자의 생존율이 향상되고 있습니다. 그 결과 위암 수술 몇 년 후 식도암이 발견되거나 식도암 수술 몇 년 후 위암이 발견되는 예가 점차 증가하고 있습니다.
식도암 수술 후 위암과 대장암이 발견된 예
아래 환자는 위암 ESD와 식도암 수술을 동시에 시행하였고 12년 후 이소성 위암 (signet ring cell carcinoma) 진단 후 환자와 상의하여 ESD 시행하였습니다.
아래 환자는 식도암으로 의뢰되어 EUS을 하던 중 위암이 발견되어 Ivor-Lewis 수술과 Partial gastrectomy를 시행하였습니다. 약 2년 후 하복부 증상 발생하여 대장내시경 검사를 시행하였는데 대장암이 발견되어 anterior resection을 하였습니다.
아래 환자는 식도암 수술한 후 수년 후에 위암(P/D)이 발견되어 식도암으로 의뢰되어 EUS을 하던 중 위암이 발견되어 Ivor-Lewis 수술과 Partial gastrectomy를 시행하였습니다. 약 2년 후 하복부 증상 발생하여 대장내시경 검사를 시행하였는데 대장암이 발견되어 anterior resection을 하였습니다.
식도암과 연관된 다른 장기의 암에 대한 Keio 대학의 자료입니다 (Okamoto. Ann Thorac Surg 2004). 일부는 antecedent, 일부는 synchronous, 일부는 metachronous입니다. Synchronous가 무려 49%라는 점이 놀랍습니다. 무척 일본적인 자료이고 우리나라와는 사뭇 다릅니다. 일본의 위암과 우리나라의 위암이 얼마나 다른지 어렴풋이 느껴집니다. 여하튼 흥미롭습니다. Gastric tube cancer는 7%였습니다.
흥미로운 점은 비교적 좋은 치료결과입니다 (Okamoto. Ann Thorac Surg 2004). 7명 중 5명의 치료결과가 성공적이었다고 보고하였습니다. 요약의 일부를 옮깁니다.
"Gastric cancer was detected during follow-up endoscopic examinations or in an upper gastrointestinal series in seven patients. All of the cancers were diagnosed as adenocarcinoma histopathologically. Endoscopic mucosal resection was performed in two patients, partial resection of the residual stomach was performed in three patients. One patient was treated by endoscopic mucosal resection as palliative therapy, since he had severe pulmonary emphysema. Total resection of the gastric tube was attempted in 2 advanced cases but was unsuccessful because of direct invasion of other organ by the cancer. The 5 patients who underwent curative resection are alive with no subsequent recurrence."
 4. Gastric tube cancer의 cumulative incidence
4. Gastric tube cancer의 cumulative incidence
Niigata 대학에서 gastric tube cancer의 누적 발생률 자료를 발표하였습니다 (Bamba. Surg Endosc 2010). 10년 누적 발생률이 8.6%였습니다. 요약의 일부를 옮깁니다.
"The median interval between esophagectomy and GTC detection was 86 months, and the 10-year cumulative incidence rate of GTC was 8.6%. Of 18 asymptomatic GTCs, 17 lesions (94.4%) were detected by periodic endoscopy and 15 (88.2%) of them were treated endoscopically. Of all 29 GTCs, endoscopic submucosal dissection (ESD) was performed in 10 GTCs with a completely curative resection rate of 90%, which was significantly higher than that of 7 GTCs treated with endoscopic mucosal resection (EMR) (14.3%, P = 0.004). In these 17 GTCs, no cancer recurrence developed during a median follow-up period of 24 months, and the 3-year survival rate was 80.8%."
중하부 식도암의 대표적인 수술적 치료방법법은 Ivor-Lewis operation입니다. 중하부식도를 절제한 후 위를 당겨서 남아있는 식도와 연결하는 술식입니다. Screening endoscopy가 보편화되면서 조기에 발견되는 식도암 환자가 증가하고 있습니다. 특히 식도암 수술 후 장기 생존하는 환자가 많아지면서 gastric tube cancer가 문제가 되고 있습니다. 다행스럽게 조기에 발견되면 내시경 절제술을 시행할 수 있겠지만 진행된 상태에서 발견되면 수술을 피할 수 없습니다. 이때의 수술은 colonic interposition일 수 밖에 없으며 상당한 morbidity와 mortality가 동반될 수 밖에 없다고 생각됩니다.
아래 증례는 식도암 수술 후 5년만에 발견된 intra-thoracic stomach의 암입니다. 식도암 수술 후 보다 비교적 이른 시기에 위암이 발견된 예도 없지 않습니다. 식도암 진단시 위도 자세히 관찰할 필요가 있습니다.
 5. Gastric tube cancer - SMC experience
5. Gastric tube cancer - SMC experience
다소 오래된 자료입니다만 저도 gastric tube cancer 자료를 발표한 바 있습니다 (Kim. Hepatogastroenterology 2008). 수술 후 추적관찰기간이 짧았기 때문에 Niigata 대학처럼 누적발생률을 구하기는 어려웠습니다. 다만 식도암 수술 환자 728명 중 11명(1.1%)에서 발견한 gastric tube cancer에 대한 이야기였습니다. 식도암에서 위암까지의 간격은 8 - 85 개월(median : 37)이었습니다.
Hepatogastroenterology 2008
BACKGROUND/AIMS: With the improvement of the outcome after esophagectomy for esophageal cancer, patients with metachronous gastric cancer (MGC) in the reconstructed thoracic stomach have been observed in clinical practice. This study is a report of experiences with MGC with an emphasis on clinical pictures and treatment results. METHODOLOGY: Medical records were reviewed of 728 patients who underwent surgery for esophageal cancer at Samsung Medical Center between 1994 and 2004. MGC was defined as follows; (1) diagnosed more than 6 months after esophagectomy, (2) squamous cell carcinoma in histology of the surgically resected esophagus, (3) adenocarcinoma in histology of the stomach biopsy or surgical specimen. The clinicopathologic characteristics of MGC were evaluated. RESULTS: Eight patients (1.1%) of 728 patients were diagnosed with MGC. All patients were male and had a history of active smoking and drinking. The median age at the time of diagnosis of MGC was 67.8 years old (range: 62-76). Three patients (37.5%) were asymptomatic. Two patients (25%) complained of epigastric pain and 3 patients (37.5%) complained of obstructive symptoms including regurgitation, aspiration, dysphagia, and vomiting. The median interval between diagnosis of MGC and esophagectomy was 37 months (range: 8-85). Three MGCs (37.5%) were detected by endoscopic examination but not by computed tomography (CT). Three patients (37.5%) received surgery and were alive without recurrence for 12, 18 and 63 months respectively. One patient (12.5%) received radiation therapy and was alive for 69 months. Four patients (50%) received no treatment because of follow-up loss in 2 patients (25%) and death within days of MGC diagnosis in 2 patients (25%). CONCLUSIONS: Favorable outcomes can be obtained by active treatment in patients with MGC after esophagectomy. Regular endoscopic follow-up is important for early detection and more effective treatment of MGC, especially in areas where the incidence of gastric cancer is high.
식도암 수술 후 정기적인 내시경 검사를 시행하면 gastric tube cancer도 비교적 조기에 발견할 수 있습니다. 아래에 좋은 예들이 있습니다.
 7. Advanced gastric tube cancers
7. Advanced gastric tube cancers
Gastric tube cancer의 예후가 나쁜 이유는 진행된 상태에서 발견되기 때문입니다 (아래 사진 참조). 위암이 흔한 우리나라에서는 식도암 수술 후에도 정기적인 위내시경 검사가 필요할 것으로 생각합니다.
식도암 수술 후 gastric tube에서 보만 4형 진행성 위암이 진단된 사례도 있었습니다.
 8. Gastric tube cancer의 수술적 혹은 내시경적 치료
8. Gastric tube cancer의 수술적 혹은 내시경적 치료
Gastric tube cancer의 표준 치료는 수술입니다. 그러나 일찍 발견되면 내시경 치료를 할 수 있습니다. 아래 Keio 대학의 보고에서도 수술과 EMR이 섞여 있습니다.
Gastric tube cancer에 대한 ESD를 시행하는 예가 증가되고 있습니다.
Gastric tube high grade dysplasia에 대한 ESD를 경험한 적이 있습니다.
일본에서 gastric tube cancer ESD에 대한 case series를 보고한 바 있습니다다.
13 years after Ivor Lewis operation and chemotherapy for upper esophageal cancer (squamous cell carcinoma, pT3N1), gastric tube cancer was found at 37 cm from the incisor teeths. Biopsy showed tubular adenocarcinoma, moderately differentiated with focal poorly differentiated component.
Based on the endoscopic findings (depressed lesion, converging folds) and histologic findings, I recommended surgery. However, the surgeon recommended performing ESD due to the high surgical risk. ESD was done.

ESD: Early gastric carcinoma
1. Location : Intrathoracic stomach, IT 37cm
2. Gross type : EGC type IIa+IIb
3. Histologic type : tubular adenocarcinoma, moderately differentiated, >> tubular adenocarcinoma, poorly differentiated (poorly cohesive)
4. Histologic type by Lauren : mixed
5. Size of carcinoma : (1) longest diameter,14 mm (2) vertical diameter, 18 mm
6. Depth of invasion : invades submucosa, (depth of sm invasion : 2000 ㎛) (pT1b)
7. Resection margin : involved deep resection margin by carcinoma, safety margin : distal 4 mm, proximal 1 mm, anterior 4 mm, posterior 2 mm, deep 0 ㎛
8. Lymphatic invasion : present (+++)
9. Venous invasion : not identified(N)
10. Perineural invasion : not identified(N)
11. Microscopic ulcer : absent
12. Histologic heterogeneity: present
Based on the pathology, surgery is necessary. The problem is the surgical risk. Surgical consultation was done. I explained the situation to the patient in detail.
어느 정도 우려한 바였지만 아쉬운 결과였습니다.
비교적 작은 조기위암이지만 함몰형이고 조직검사에서 미분화 요소가 있는 것으로 나와 수술적 치료가 필요한 상황이었습니다. 그러나 식도암 수술을 받으신 분이고 게다가 인후부암 방사선 치료 하신 분이시므로 위 수술을 하면 식도와 장을 연결해야 하는데 식도의 대부분이 없어서 매우 위험하고 큰 수술이 될 수 밖에 없는 상황인 것도 사실이었습니다. 따라서 수술에 따른 위험성이 매우 높아서 잘 상의하여 치료법을 선택하는 수 밖에 없다고 설명드렸습니다. 따라서 주 진료과인 흉부외과와 상의를 하였고 일단 내시경 치료 (ESD)를 해 볼 것을 권유받아 시술을 받았습니다. 위암이기는 하지만 위치가 흉강내였기 때문에 상당히 고난이도 시술이었습니다만 다행스럽게 내시경 시술은 잘 되었습니다. 그런데 내시경으로 절제한 표본에 대한 최종 병리결과에서 세포형, 깊이, 범위, 림프관/혈관에 모두 문제가 없어야 하는데 아쉽게도 문제가 상당히 있는 것으로 나왔습니다. (1) 조직형에서 미분화 요소가 섞여 있고 (사전에 알고 있던 바임) (2) 제2층인 점막하층에 깊게 침윤되어 있고, (3) 절제변연 양성이고, (4) 종양이 림프관 침윤이 뚜렸하였습니다. 즉 수술이 필요한 것으로 나왔습니다.
병리결과에 문제가 없을 때 재발률이 5% 정도인데 반하여, 현재의 재발 위험은 훨씬 훨씬 더 높습니다. 재발하면 완치의 기회는 흔치 않습니다. 따라서 수술이 필요합니다.
문제는 수술에 따른 위험성입니다. 일반적인 분들과 마찬가지로 전신마취에 따른 위험, 통증, 수술의 합병증, 수술 후 삶의 질 저하 등의 어려운 점 뿐만 아니라 과거 식도암으로 수술하여 대부분의 식도를 제거하였고 흉강 내에 위치한 위에서 암이 발생하였기 때문에 수술에 따른 위험성은 매우 높습니다. 현재 암이 남아있다는 증거가 있어 수술을 권하는 것은 아닙니다. 일단 내시경으로는 보이는 암은 제거했습니다. 단지 병리 결과에서 재발위험이 아주 많이 높다고 나왔기 때문에 수술을 권하는 것입니다. 수술을 해보면 눈에 보일 정도의 암이 남아있는 경우도 있고 그렇지 않은 경우도 있습니다. 일단 수술을 권할 수 밖에 없는 상황이고 수술의 위험성을 고려한 추가 판단은 흉부외과에 의뢰할 수 밖에 없습니다.
계획: 흉부 외과 의뢰 (식도암 수술 후 intrathoracic gastric cancer에 대한 ESD를 시행하였으나 최종 병리 결과 deep SM invasion, vertical margin positive, lymphatic invasion (+++) 소견으로 나와 수술적 치료를 위하여 의뢰드립니다. 수술 위험성이 매우 높은 분이므로 귀과적 상담을 부탁드립니다.)
수 년 전 식도암으로 수술하여 다음과 같은 결과를 얻은 환자입니다.
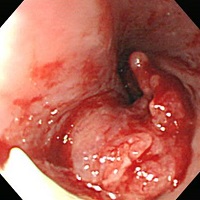
Invasive squamous cell carcinoma
7x5 cm
Extension to perimuscular adventitia
Metastasis to 1 out of 108 regional lymph nodes.
추적내시경에서 위암이 발견되었고 조직검사 결과는 poorly differentiated tubular adenocarcinoma였습니다. 병소의 위치는 incisor로부터 40 cm 부위였으며 내시경에서는 intra-thoracic인지 intra-abdominal인지 명확하지 않았습니다. 위암 병소의 proximal과 distal에서 1 cm 정도씩 떨어진 곳에 clip을 잡은 후 chest X-ray를 찍었습니다. 위암 병소가 diaphragm 이하의 intra-abdominal stomach에 위치한 것으로 확인할 수 있었습니다.
식도암이 발견되었습니다. 크기 및 깊이에 비하여 점막병소가 미약하였던 경우입니다. 이런 식도암은 놓치기 쉬운데, 검사자께서 참 잘 발견하신 경우입니다.

Esophagus and upper stomach, Ivor Lewis operation:
Invasive squamous cell carcinoma, moderately differentiated, distal esophagus:
1) tumor size: 4.5x3 cm
2) extension to perimuscular adventitia (pT3)
3) endolymphatic tumor emboli: not identified
4) perineural invasion: not identified
5) negative resection margins (proximal, 6.5 cm ; distal, 4 cm)
6) metastasis to 5 out of 52 regional lymph nodes (pN2) (5/52: "LC omentum", 0/0; "RRLN", 0/1; "LRLN", 0/6; "LD", 0/1; "5", 0/6; "7", 0/6; "8u", 0/2; "R9", 0/2; "L9", 0/1; "R10", 0/2; "L10", 0/4; "G1", 0/7; "G2", 0/2; "G3", 5/12)
식도암 치료는 잘 되었는데 6년 후 위암이 발견되었습니다. 매우 작았기 때문에 ESD로 치료하였습니다.
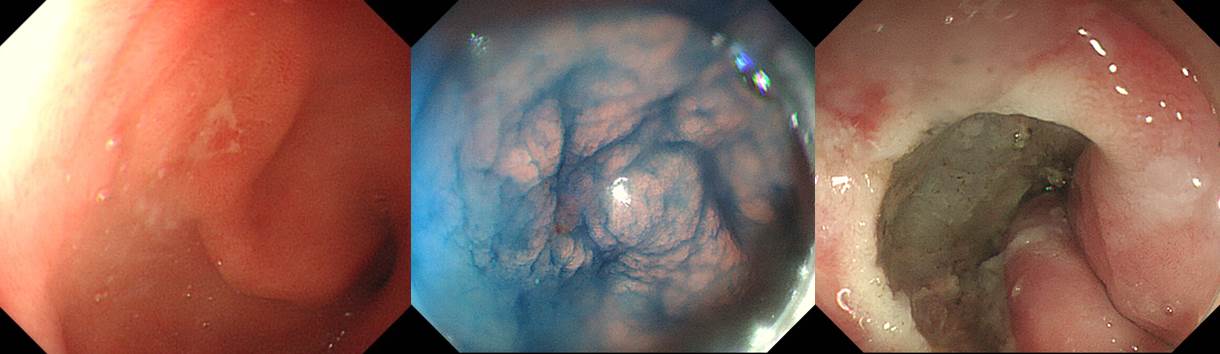
ESD. EGC
1. Location : antrum, anterior wall
2. Gross type : EGC type IIc
3. Histologic type : tubular adenocarcinoma, well differentiated
4. Histologic type by Lauren : intestinal
5. Size : (1) longest diameter, 6mm (2) vertical diameter, 6mm
6. Depth of invasion : invades mucosa (pT1a)
7. Resection margin: free from carcinoma (N), safety margin: proximal 10mm, distal 10mm, anterior 6mm, posterior 12mm
8. Lymphatic invasion : not identified
9. Venous invasion : not identified
10. Perineural invasion : not identified
11. Microscopic ulcer : absent
12. Histologic heterogeneity : absent
1) 식도암 수술 후 위암 및 위암 수술 후 식도암 이준행. 2013년 소화기연관학회 춘계학술대회 (PG COURSE)
© 일원내시경교실 바른내시경연구소 이준행. EndoTODAY Endoscopy Learning Center. Lee Jun Haeng.