 EndoTODAY 내시경 교실
EndoTODAY 내시경 교실
Beginner | ESA | Schedule | OPD
Seminars | Atlas | Recent | Links
 [위암을 놓치지 않는 내시경. Endoscopy for gastric cancer] - 終
[위암을 놓치지 않는 내시경. Endoscopy for gastric cancer] - 終
2. 환자가 편안한 상태에서 관찰한다 (의식하 진정 내시경의 적절한 이용)
3. 맹점없이 관찰하고 Borrmann IV형에 유의한다.
4. 위암의 고위험군에서 보다 주의 깊게 관찰하지만 젊은 환자도 무시하지 않는다
5. 병변 발견시 첫 진단과 추적검사시 반드시 조직검사를 시행한다
10. 기타 주의 사항
11. FAQ
12. References
좋은 위내시경 검사의 single most important factor가 무엇일까요? 저는 검사시간이라고 생각합니다. 위내시경 검사 시간은 최소한 5분입니다. 최소한이라고 말한 것은 screening endoscopy의 setting에서 5분이라는 말씀입니다. 증상이 있어 시행하는 검사에서는 이보다 조금 더 긴 관찰이 필요합니다.
아무리 내시경 전문가라도 검사 속도가 빨라지면 놓치게 되어 있습니다. 예외는....... 없습니다. 빠른 내시경보다 바른 내시경을 합시다. 양심을 지킵시다.
마지막 내시경 검사: 6개월 전 → 수술을 하였고 이미 복막 전이가 있어서 O & C.
Multiple spine metastasis로 의뢰되어 primary site workup을 진행하였고 위암이 발견되었음. 마지막 내시경은 4개월 전.
2014년 환자입니다. 그때까지만 해도 내시경을 빨리 하는 의사들이 많았습니다. 그러나 현재는 '위내시경 검사 시간은 최소한 5분'이 거의 standard가 되었습니다. (저만의 착각일까요?)
내시경 검사 시간이 짧았던 시절에는 안타까운 사연이 많았습니다. 2013년 환자인데 50대 남성이셨습니다. 보만 4형 진행성 위암이고 이미 복수까지 발생된 상황이었고 palliative chemotherapy밖에 할 수 없었습니다. 그런데, 환자는 8개월 전에 내시경 검사를 받으셨다고 하셨습니다. 그 때 사진을 살펴보니... 아뿔사... 위내시경 검사 시간이 2분도 되지 않았습니다. 사진은 23장 있었지만 위체하부의 주름이 잘 나오도록 공기를 충분히 넣은 상태의 사진은 없었습니다. 그나마 위 주름이 찍힌 몇 장의 사진을 후향적으로 살펴보았는데... 정상은 아니었습니다. 경험많은 의사가 천천히 검사하였다면 충분히 진단할 수 있는 상황이었다고 추정되었습니다.
그렇습니다. 2분짜리 검사라면... 그 많은 질지표가 다 소용없는 일입니다. 사진 많이 찍는다고 검사 잘 한 것 아닙니다. 천천히 자세히 보는 것이 좋은 검사입니다. '위내시경 검사는 최소한 5분'이라는 이 단순한 원칙을 꼭 지키도록 합시다.
요약합니다. 빠른 검사는 후진 검사입니다. '빠른 내시경보다 바른 내시경'을 위해 노력합시다.
* 참고: EndoTODAY 위내시경 질지표
[2021-3-30] fast hand?
얼마 전 어떤 질문을 받고 어이가 없어서 5분 검사시간을 강조하는 답변을 했습니다.
배울 때부터 제대로 배우고, 바르게 내시경 할 수 있는 제대로 된 환경을 만들고, 제대로 하고 있는지 monitoring 하는 것... 이 모든 것이 필요합니다. 안타깝습니다. 저수가 환경이 지겹습니다.
 2. 환자가 편안한 상태에서 관찰한다 (의식하 진정 내시경의 적절한 이용)
2. 환자가 편안한 상태에서 관찰한다 (의식하 진정 내시경의 적절한 이용)
내시경검사는 환자에게 상당한 불안감과 불편을 초래하는 검사이며 검사 도중에 환자의 적절한 협조가 이루어지지 않으면 만족할만한 결과를 얻을 수 없다. 증상이 있는 환자에서 내시경검사는 추적검사가 필요한 경우가 많으며, 증상이 없는 일반인에서도 위암의 조기발견을 위하여 정기적인 내시경검사가 추천되고 있으므로 내시경 수검자의 고통을 최소화하기위한 자세는 매우 중요하다. 내시경검사를 처음 받는 환자가 검사를 통하여 심한 불편감 및 고통을 느낀 후 다시는 내시경 검사를 받지 않겠다고 다짐을 하였다는 말을 들을 수 있다. 이러한 경우는 위암 발생률이 매우 높아서 정기적인 내시경검사를 권하고 있는 국내의 현실에서 판단할 때 환자에게 큰 손실을 끼친 것이나 다름이 없는 일이다.
환자의 불편감을 최소화하면서 충분히 검사를 하기 위해서는 (1) 환자의 임상상을 정확히 파악하여 내시경 검사를 받는 이유와 목적을 정확히 파악하고, (2) 검사전에 환자에게 충분히 설명하고 안정감을 가질 수 있도록 배려하며, (3) 내시경 검사의 기본수기를 충분히 익히려는 노력이 필요하다. 그리고 필요에 따라서 적절한 전처치 약물을 사용하는 것이 중요하다.
내시경 검사에서 진정제 사용의 목표로 하고 있는 "의식이 있는 진정상태(conscious sedation)"는 내시경 등의 시술을 받는 환자가 적절하게 순환-호흡계를 유지하고, 대화나 접촉에 의한 자극에 반응을 할 수 있는 경한 진정상태로 정의되고 있다. 그러나 우리 나라에서는 의료진이나 환자가 쉽게 이해할 수 있는 적합한 용어가 없어 흔히 수면내시경으로 불리고 있으나 최근에는 의식하 진정 내시경으로 용어가 통일되고 있다.
그렇지만 내시경 검사 도중에 진정제를 투여하는 것은 환자가 잠에 들게 하기 위함이 아니고, 수면보다는 훨씬 얕은 정도의 진정상태를 만들어 환자가 보다 편하게 검사를 받게 하는 것이 목표이다. 정확하지 않은 이름에서 시작된 환자들의 잘못된 이해에 따라 국내의 의료기관에서는 진정제가 서구에서 권고되고 있는 용량보다 많이 사용되는 경향이 있으며, 이로 인하여 오히려 적절한 검사를 시행하지 못하는 예가 발생되기도 한다. 또한 드물게 의식하 진정 내시경 도중에 호흡정지와 같은 부작용이 발생되기도 하는데 이러한 부작용 발생을 줄이기 위하여 충분한 monitoring을 하고 비상의 경우에 대처할 수 있는 준비를 해 두는 것이 좋다. 내시경 검사 동안 보다 적극적으로 정확한 방법에 따라 진정제를 사용함으로써 환자의 고통을 최소화하려는 노력이 필요하다고 생각된다.
 3. 맹점없이 관찰하고 Borrmann IV형에 유의한다.
3. 맹점없이 관찰하고 Borrmann IV형에 유의한다.
일반적으로 분문부와 위저부, 전정부와 위각의 소만과 후벽, 위체부의 후벽 등은 직시형내시경으로 쉽게 관찰하기 어려운 맹점으로 불리고 있다.
1년 이내의 내시경 검사에서 위암을 의심치 못했으나 다시 시행한 내시경검사에서 진행성 위암으로 진단된 예를 분석한 연구에서 대부분의 원인은 병변이 내시경검사의 맹점에 위치하거나 Borrmann type IV의 형태학적인 특성을 가지고 있었다는 보고가 있다. 저자의 경험으로도 특히 위체상부 후벽에서 위저부로 넘어가는 부위의 병변을 내시경적으로 발견하기가 어려운 경우가 많았다.
위체부 대만도 공기를 충분히 넣지 않으면 주름 사이의 점막을 정확히 관찰하기가 어려운 경우가 있으며 위저부도 suction으로 점액호(mucus lake)를 충분히 제거해 주지 않으면 작은 병소를 놓치기 쉽다. 특히 조심해야 할 것은 분문부나 위체상부 소만부의 일부는 반전(retroflection)을 하였을 때 내시경삽입부 자체에 의하여 병변이 가려질 수 있다는 점인데, 이를 피하기 위하여 U-turn이나 J-turn을 하였을 때 내시경을 조금씩 비틀고 회전을 해 주어서 내시경 자체에 의한 맹점을 없애주어야 한다. 전정부는 내시경으로 쉽게 관찰할 수 있다는 일반적인 견해와 달리 전정부 소만부는 검사가 매우 어려운 경우가 있다. 직시상태에서는 내시경과 거의 평행하게 비스듬하여 병변이 보이지 않다가 angulation을 주면 위벽과 내시경의 적당한 거리가 유지되지 않는 경우가 많기 때문이다.
과도한 공기는 환자를 불편하게 하고 관찰을 어렵게 하고 얕은 병변일 경우 요철을 없애 보이지 않을 수도 있다. 그러나 너무 적은 공기를 넣으면 주름 사이에 숨어져 있는 병변을 놓칠 수가 있다. 특히 많은 송기에도 불구하고 위가 충분히 팽창되지 않으면 Borrmann type IV의 진행성 위암의 가능성을 고려해야 한다. 그러나 공기를 너무 많이 넣으면 bleching이 발생하면서 여러 문제가 일어날 수 있다. 공기는 너무 많지도 않고 너무 적지도 않게 적당히 넣는 것이 요령이다. 현실적으로는 넣었다 뺐다를 반복하는 수 밖에 없다. 계속 공기를 넣으면서 검사하는 것은 좋지 않은 습관이다.
우리나라에서 cardia 암이 증가하고 있다. Cardia 암은 조기에 발견하기가 쉽지 않다. 내시경이 위에 진입할 단계에서부터 cardia에 암이 있을 가능성을 생각하고 출혈이 발생하지 않도록 주의할 것과, 위체부에서 내시경 반전시 적절한 비틀림을 통하여 위식도 접합부 직하부를 골고루 관찰할 필요가 있다.
맹점없이 내시경검사를 하기 위한 또 다른 방법은 항상 일정한 순서에 따라 검사를 진행하고 각 부위를 정해진 방법에 따라 사진을 촬영하는 것이다. 최근 유럽소화기학회에서는 소화관 내시경검사에서의 quality control을 위하여 사진촬영법에 대한 지침을 발표한 바 있는데 여기에서 제시된 상부위장관 내시경검사의 순서 pattern을 따르는 것도 한 가지 방법이다. 흔히 검사 도중 한 개의 병변을 발견하면 이를 집중적을 관찰하면서 다른 부위의 관찰을 소홀히 하기 쉽다. 정해진 순서에 따라 모든 부위를 자세히 관찰한 후 이미 발견된 병변을 보다 면밀히 검토하는 자세가 바람직하다. 일견하여 병변이 발견되면 우선 이를 제외한 다른 부위에 이상 소견이 없는지를 먼저 관찰한 후에 다시 처음에 발견된 병소를 천천히 그리고 자세히 관찰하는 것도 한가지 방법으로 필자는 주로 이러한 방법에 따르고 있다.
대부분의 맹점은 좋은 습관으로 천천히 관찰하면 극복 가능하다. 그러나 위체하부 후벽은 의도적으로 일부러 찾아가 관찰하지 않으면 긴 시간 검사로도 발견하지 못할 수 있다. '위체하부 후벽 확인, 위각 후벽 확인'과 같이 일부러 확인하는 단계가 꼭 필요하다.
남자 56세. 좌: 1년 전 (2020년) 사진을 후향적으로 살펴보았을 때 위각과 위체하부 후벽의 점막 불규칙 부위가 보인다. 우: 위암 진단 (2021년)
左上: 자연스럽게 보면 후벽이 잘 보이지 않는다. 右上: 위체중하부 후벽을 보려면 knob down이 필요하다. 左下: 위체하부와 위각 후벽. 右下: 위각 직상방 위체하부 후벽 retroflection view
위가 후벽, 특히 위체하부쪽으로 약간 치우친 부위는 유명한 blind area이다. 이 부분을 관찰해야겠다는 목적을 가지고 일부러 굳이 확인하지 않으면 놓칠 수 있다. 일부러 굳이 찾아가 관찰하던 중 발견한 위각과 위체하부에 걸친 후벽쪽 조기위암.
F/40. 검사 중 belching이 있으면 cardia 병소는 쉽게 놓칠 수 있습니다. 특히 젊은 환자에서 주의해야 합니다. Belching으로 인하여 모든 부위를 다 확인하지 못했다 생각되면 조금 기다릴 것을 권합니다.
보만 4형 진행성 위암에 대해서는 다음 동영상을 참고하세요.
 4. 위암의 고위험군에서 보다 주의 깊게 관찰하지만 젊은 환자도 무시하지 않는다
4. 위암의 고위험군에서 보다 주의 깊게 관찰하지만 젊은 환자도 무시하지 않는다
내시경검사를 받는 모든 환자에서 위암이 숨어있다고 생각하고 자세히 관찰하는 자세가 필요하지만 위암의 고위험군에서는 더욱 주의깊은 관찰이 필요하다. 고령, 위암의 가족력, 만성위축성위염, 만성화생성위염, 선종이나 위암의 내시경적 절제술의 과거력 등의 위험인자가 있는 경우가 이에 해당한다. 젊은 사람에서 내시경검사를 하는 경우라 하더라도 위암의 가족력이 있는 경우에는 더욱 주의할 필요가 있다. 체중감소, 구토, 혈변 등 경고증상이 있는 경우에도 보다 주의 깊은 관찰이 필요하다.
그러나 젊은 환자, 특히 여자라고 하여 위암의 가능성을 낮게 평가하여 내시경검사를 소홀히 하는 것은 절대 금물이다. 최근 우리나라에서 30대 초반 이하에는 남자에서보다 여자에서 위암의 발생률이 높은 것으로 보고된 바 있다. 일반적으로 위암은 남자에서의 발생률이 여자보다 2배 정도이므로 젊은 연령에서 이와 같이 발생률이 역전되는 것으로 “cross phenomenon”이라고 부르고 있다. 특히 젊은 연령에서 발견되는 위암은 Borrmann IV형으로 조직검사에서 진단이 어려운 경우가 많으며, 세포형은 diffuse infiltrative 형으로 진단시 병기가 높고 예후가 나쁘다. Cross phenomenon을 보이는 이유에 대해서는 아직까지 정확한 설명이 없다.
개인적인 경험으로는 비교적 젊은 환자가 처음 위암으로 진단되는 시점에 malignant ascites를 가지고 있었던 경우는 대부분 여자였다. Malignant ascites가 없더라고 poorly differentiated type이나 signet ring cell type이면서 Borrmann type IV를 보이는 경우는 비교적 젊은 사람에서 많았고, 아주 젊은 경우는 대부분 여자였다. 가족력이 있는 경우도 적지 않았다. 강한 genetic factor에 의한 위암은 젊은 여자에서 자주 발생하고, 환경적 요인에 의한 위암은 중년 이상의 남자에서 자주 발생하는 것이라고 생각하여도 크게 틀리지 않다고 생각된다.
Lauren 분류라는 아주 오래된 위암의 조직학적 분류가 있다. 위암을 단순히 intestinal type과 diffuse type으로 나눈 것인데, 한 동안 잘 사용되지 않는 듯 하더니 최근에는 위암에 관한 모든 논의에서 빠지지 않고 등장하고 있다. 그 내용을 요약하면, intestinal type은 환경의 영향을 많이 받으며, H. pylori감염과도 관련이 있으며, 비교적 천천히 자라고, 치료에 대한 반응도 좋은 위암이라는 것이다. 서양에서 위암이 현저히 감소하였다고 하는데, 대부분 intestinal type이 감소한 결과이다. 반대로 diffuse type은 환경보다는 유전적인 영향이 크며 (지금까지 알려진 유일한 familial gastric cancer의 원인인 E-cadherin mutation은 diffuse type의 위암을 일으킨다), 가족력과의 관련성도 높고, 빨리 자라고 치료에 대한 반응도 나빠서 예후가 매우 불량한 위암이다. 환경적인 영향이 적어서 전체 위암이 감소하여도 diffuse type은 일정한 발생률을 유지하는 경향이 있으며, 지역이나 인종에 따른 차이가 적다. 여기서 문제는 젊은 사람에서 diffuse type이 많고 intestinal type이 적다는 것이다.
젊은 사람의 위암이 나쁜 예후를 보이는 것은 여러 이유가 있을 것이다. 가장 중요한 것은 앞서 언급한 Lauren 분류의 diffuse type이 많다는 점인데, 이 부분은 어쩔 수 없는 요소가 많다. 위암의 natural course를 바꿀 수는 없는 것이기 때문이다. 또 다른 이유는 환자 자신이 증상이 있더라도 나이가 젊으므로 큰 병에 걸렸으리라고는 생각지 못하여 병원을 찾지 않거나, 자가처방에 의한 증상치료만을 하는 경우가 많다. 그 결과 비교적 일찍 발견되는 예가 드물게 된다. 병원을 찾아서 주치의와 상담을 하고 (주치의가 없는 당연하고 병원을 한 번도 찾은 적이 없는 사람도 허다하다. 처음으로 병원을 찾았는데 위암이라는 진단을 받고 치료할 수 없다는 설명을 듣게 된다면 얼마나 비극일 것인가.) 내시경 검사를 받은 후 결과를 상담하려면 적어도 반나절 혹은 “반나절 X 2”는 필요하다. 우리나라와 같이 경쟁이 심하고 개인적인 사정에 대한 고려가 적은 사회에서 30세의 젊은 직원이 속이 불편하다고 근무시간에 병원을 찾는 것을 곱게 보아줄 상사가 많지 않은 것 같다.
의사들도 젊은 사람이 속이 조금 불편하다고 찾아 온 경우 위암부터 의심하는 경우는 흔치 않을 것이다. 내시경이 가능하지 않은 의료기관에서는 젊은 환자에게 다른 병원에 가서 내시경을 받으라고 권하기도 쉽지 않을 것이다. 혹시 내시경을 받게 되더라도 내시경을 시행하는 의사의 주된 target은 위궤양이나 십이지장 궤양일 것이며, 위암이 있으리라고는 상상도 못하는 경우가 허다할 것이다. 최근 직장에서 정기적인 건강검진을 해 주는 경우가 많은데, 2년에 한번 하는 내시경 검사는 매우 빨리 자라는 diffuse type의 위암을 치료가 가능한 단계에서 발견하는 최선의 수단은 아니다. 정기적인 내시경 검사를 받더라도 그 중간에 이상한 증상이 있으면, 추가로 내시경 검사를 받아야만 diffuse type의 위암을 조금이라도 빨리 발견할 수 있다. (고령에서 발견되는 천천히 자라는 intestinal type의 위암에 대해서는 2년에 한번 받는 내시경 검사가 대부분의 경우 충분하다.)
요컨데, 모든 내시경 검사에서 환자의 나이나 성별에 무관하게 위암의 발견을 위하여 최대한의 집중을 할 필요가 있다. 젊은 환자에서의 위암은 상대적으로 드물지만 예후가 나쁘므로 위암을 발견하지 못하였을 때 그 결과는 심각하기 때문이다.
 5. 병변 발견시 첫 진단과 추적검사시 반드시 조직검사를 시행한다
5. 병변 발견시 첫 진단과 추적검사시 반드시 조직검사를 시행한다
현재 국내에서 권유되고 있는 위암의 검진방법은 40세부터 시작하여 모든 성인에서 2년에 한번 위내시경이나 상부위장관 조영술을 시행하는 것이다. 동등하게 간주되고 있는 두 가지 방법이지만 각각의 장단점이 없는 것은 아니다. 위내시경 검사가 상부위장관 조영술에 비하여 가지는 가장 중요한 장점은 병소가 의심되는 경우에 조직검사를 할 수 있다는 점이다. 조직검사는 내시경검사의 일부로서 위암이나 위궤양이 의심되는 병변이 있는 경우에는 반드시 시행되어야 한다. 비록 양성 위궤양의 전형적인 육안소견을 가지고 있다고 하더라도 반드시 조직검사를 시행하여 위암을 배제하여야 할 필요가 있다. 첫 조직검사에서 악성의 소견이 보이지 않아 양성 위궤양으로 진단하고 2-3 개월 후 추적내시경을 시행하였을 때 병변이 치유되어 반흔으로 변한 경우라고 하더라도 다시 한번 조직검사를 시행하는 것이 좋다. 이는 악성 궤양도 양성 궤양과 비슷하게 생활사(life cycle)를 가질 수 있으며, 특히 PPI와 같은 강력한 위산억제 치료를 통하여 악성 궤양도 일시적으로 치유될 수 있기 때문이다. 그리고 추적내시경 검사에서는 조직검사 자체에 의하여 병변의 모양이 바뀔 가능성을 염두에 두어야 한다.
최근 많은 의료기관에서 일상적으로 위내시경검사를 시행하고 있으나 일부에서는 조직검사를 시행하지 않는 경우도 있어 큰 문제가 되고 있다. 물론 내시경 검사에서 발견되는 사소한 이상소견에 대하여 모두 조직검사를 하는 것 자체가 매우 번거로운 일이 되기도 하며, 간혹 조직검사 후에 다량의 출혈을 보이는 경우가 있으며, 특히 최근에는 의료진에게 알리지 않고 아스피린과 같은 약제를 복용하는 환자가 많아서 주의가 필요하다는 점 등이 조직검사를 폭 넓게 시행하는데 장애가 되기도 한다.21 아스피린이나 기타 항혈소판제를 복용하고 있는 환자에서 조직검사 후 일반적인 경우보다 훨씬 많은 출혈로 내시경의사가 긴장하는 경우가 없는 것은 아니지만, 현재의 가이드라인에서는 약제를 끊지 않고 조직검사를 하도록 권하고 있다. 요컨데 양성 위궤양으로 판단되는 경우뿐만 아니라, erosion이나 discoloration 정도의 소견에서 조직검사를 하여 위암으로 진단되는 예가 적지 않다는 점을 고려하여 보다 적극적으로 조직검사를 시행하는 것이 바람직하다고 생각된다. 특히 주변과 뚜렷하게 구별되는 병소가 있을 때에는 반드시 조직검사를 시행하는 것이 원칙임을 강조하고 싶다.
과거부터 위암이 의심되는 병소에서는 6개 정도의 조직검사를 하는 것이 관례였다. 초창기에는 내시경을 이용한 병소의 미세한 관찰과 정확한 targetting이 어려웠다는 점, 생검조직의 병리학적 판정경험이 충분하지 못했다는 점, 일단 진단되면 모든 환자에서 수술이 시행된다는 점 등을 고려하여 이처럼 많은 수의 조직을 얻는 것도 나름대로 타당성을 가졌을 것이다. 하지만 EMR/ESD 시대가 되면서 이와 같은 관례에 대한 검토가 필요하게 되었다. (1) 우선 진단을 위하여 모든 환자에서 이처럼 많은 수의 조직검사가 필요한 것은 아니다. 경험이 많은 내시경 의사는 자세한 관찰과 조심스런 분석만으로도 상당한 수준의 감별진단을 할 수 있으며, 효율적인 몇 개의 조직검사를 통하여 육안진단을 확인할 수 있다.
소위암의 경우를 보더라도 첫 조직검사에서는 위암으로 확인될 가능성이 높지만 이어지는 조직검사에서는 암으로 나오는 확률이 현저히 낮아진다는 점도 고려하는 것이 좋겠다. 대충 관찰한 후 여러 개의 조직검사를 얻어서 진단에 접근하는 전략은 진행성 위암에서는 별 문제가 없으나 EMR/ESD시대의 조기위암의 진단에는 적절하지 않다고 생각된다. (2) 조직검사는 병소의 모양을 변화시킬 수 있다. 매우 큰 진행성 위암에서는 조직검사에 의한 모양의 변화가 치료방침의 결정에 별다른 영향을 주지 않을 것이다. 그러나 EMR/ESD를 고려하는 정도의 작은 병소는 소수의 조직검사만으로도 얼마든지 치료방침 결정에 혼선을 줄 수 있다. 개인적으로는1 cm의 편평융기형 병소(flat elevated lesion)가 조직검사 후 궤양형 병소로 변형된 것을 발견하고 내시경치료를 할 것인지 수술을 할 것인지 고민한 경험도 가지고 있다. (3) 매우 작은 위암이나 선종에서 6개 정도의 조직검사를 한다면 대부분의 병소가 제거되는 경우가 있을 수 있다. 조직검사만으로 질병이 완전히 치료된다면 이 보다 더 좋은 일이 없을 것이지만, 완전히 제거되지 못하고 남은 조직이 수년 후에 재발로 발견될 수도 있다. 한 의료기관에서 암이나 선종으로 진단받고 타 병원으로 의뢰된 환자의 내시경 재검에서 병소가 발견되지 못하여 치료방침의 결정에 어려움이 발생하는 예도 있다. (4) 조직검사는 내시경 치료를 어렵게 만들 수 있다. 조직검사는 깊은 미란이나 궤양을 통하여 점막하 섬유화를 일으킬 수 있기 때문이다. 단 한 개의 조직검사도 점막하 섬유화를 가져올 수 있기 때문에23 대장에서는 암이나 선종이 의심되는 병소(“neoplastic lesion”)에서 조직검사를 시행하지 않고 즉시 내시경적 절제술을 시행하기도 한다.
아직까지는 조기위암에서 조직학적 증거를 확보하지 않고 바로 EMR/ESD를 시행하는 경우는 드물다. 하지만 다수의 조직검사를 통하여 EMR/ESD가 어려워진 것은 아닌지 의심되는 증례는 얼마든지 있다. 최근 PACS의 발전으로 인하여 내시경 치료를 위하여 의뢰된 환자들이 병소의 특성을 잘 보여주는 훌륭한 내시경사진을 가지고 오는 경우가 많다. 이 경우 병리학적 재검을 위하여 내시경 조직검사를 반복하는 것 보다는 타 병원의 내시경사진을 바탕으로 즉시 EMR/ESD를 시행하는 것이 좋은 전략이 될 수 있다. 물론 병리학자간의 inter-observer variation을 고려하여 타의료기관의 병리 슬라이드를 재검하는 과정은 필요하다고 생각된다. 요컨데 EMR/ESD 시대에서는 위암에 대한 내시경 조직 검사법에도 변화가 있어야 하며, 최선의 조직검사법을 확립하기 위한 노력이 필요하다.
무증상 일반인에 대한 건강검진 내시경의 증가, 미세한 병변에 대한 인식의 증가 및 내시경기구의 발달에 의하여 내시경검사 도중 매우 작은 병변가 발견되는 경우가 증가되고 있다. 작은 병변에서 조직검사를 시행하여 선종이나 위암 및 기타 여러 이상 소견이 나왔을 때 보다 자세한 진단 및 치료를 위하여 다시 내시경검사를 해야 하는 경우가 적지 않다. 그러나 흔히 처음 내시경검사를 시행하였을 때 의심하고 조직검사를 시행하였던 작은 병변을 재차 시행한 검사에서는 발견하지 못하는 경우가 많다. (1) 병변 자체의 크기가 작고 주변과 정확히 구별되지 않는 점이 가장 중요한 원인이겠지만 (2) 조직검사 자체에 의한 병변 모양의 변형 및 (3) 병변의 부분적인 치유에 의한 변화 등도 과거에 발견하였던 병변을 찾지 못하는 원인이 된다. 특히 추가적인 내시경검사는 다른 병원으로 환자가 의뢰된 후 첫 내시경검사의 소견을 정확히 알지 못하는 의사에 의하여 이루어지는 경우가 많다. 따라서 작은 병변에서 조직검사를 시행하는 그 위치와 모양을 정확히 기록해 두어야 할 필요가 있다.
선종이나 위암의 내시경적 치료를 위하여 의뢰된 환자에서 병변의 위치를 확인할 수 없을 경우에는 치료 자체가 불가능해지며, 조기위암의 수술적 치료를 위하여 의뢰된 환자에서 내시경 검사를 다시 시행하여 암병소를 찾을 수 없는 경우에는 향후 치료방침을 결정하기가 어려워진다. 그러므로 병변의 위치를 정확히 기록하여 내시경을 시행한 의사 자신 뿐만 아니라, 의뢰를 할 경우 다른 의사들도 병변의 위치를 알 수 있도록 정확히 기록해 두는 습관을 가지는 것이 매우 중요하다.
(1) 병변의 모양과 위치를 기록하는 가장 일반적인 방법은 자세한 결과지를 글로 작성하는 것이다. 그러나 눈으로 관찰한 소견을 글로 정확하게 남기는 것이 항상 성공적이지만은 않다. 특히 다른 의사에게 환자를 의뢰하는 경우 글로 작성된 결과지는 충분한 정보를 제공해 주지 못하는 경우가 많다.
(2) 이를 극복하기 위하여 그림을 그리는 방법도 많이 이용된다. 정확하게 관찰하여 뚜렷하게 표시된다면 실제로 병변의 위치를 가장 직관적으로 재현하는 방법이다. 특히 여러 부위에서 조직검사를 시행하였을 때 각 부위를 번호를 붙여가며 표시할 수 있으므로 조직검사 결과의 해석에 혼선이 없다는 장점이 있다.
(3) 최근 전자내시경을 발달로 인하여 내시경영상을 검사 즉시 출력하거나 PACS에 영상을 저장하는 것이 보편화 되어있다. 내시경 소견을 사진을 남기면 병변의 모양을 자세히 기술하지 않더라도 다른 의사가 직접 소견을 파악할 수 있는 장점이 있다. 그러나 너무 근접하여 사진을 촬영하면 병변의 위치나 전체적인 특성을 파악할 수 없게 된다. 따라서 원경 및 근접사진을 적절히 조합하여 병변의 특징적인 소견이 사진에 잘 반영되도록 노력하는 것이 필요하다. 사진 상에서 작은 병변의 위치를 보다 정확히 표시하기 위해서는 내시경 시술 도중 모니터 상에 화살표를 표시하는 방법, 생검겸자나 내시경자를 이용하여 병변을 지적하는 방법, 생검 직후 약간의 출혈이 있을 때 사진을 촬영해서 조직검사를 한 위치를 정확히 표시하는 방법 등이 사용될 수 있다. 간혹 내시경 사진에 직접 필기구를 이용하여 표시를 하기도 하는데 이는 병변의 위치를 기록하는 데는 도움이 되지만 중요한 의학 영상에 불필요한 오점을 남기는 것으로 가능하면 피하는 것이 좋다. 최근에는 내시경 사진을 출력하지 않고 PACS에 저장하는 의료기관이 증가하고 있기 때문에 시술이 끝난 후 PACS monitor를 보면서 영상에 표시하는 방법이 점차 많이 사용될 것으로 전망된다.
(4) 사진 촬영 전에 적절한 색소를 살포하여 병변의 특성을 보다 정확히 표현하는 방법도 유용하다. 위내시경 검사에서 가장 많이 사용되는 색소는 indigocarmine인데, 이는 조직에 흡수되지 않고 단지 표면의 요철만을 강조하는 대조색소이다. 뚜렷하게 돌출된 병변의 기술에는 별다른 도움이 되지 않으나 미세하게 함몰된 병소의 표현에는 크게 도움이 된다. 최근 널리 보급되기 시작한 NBI도 큰 도움이 된다.
(5) 간혹 VHS나 디지털 비디오를 이용하여 동영상으로 기록을 남길 수 있다. 그러나 실제 임상에서 환자를 진료하면서 동영상을 열어보기는 매우 어려우며 다른 의사에게 동영상을 보냈을 때 호환성 등이 문제가 될 수 있다. 따라서 동영상을 기록하더라도 정지화면을 출력해 두는 것이 도움이 된다.
내시경 검사 도중 예측하였던 것과 다른 조직검사의 결과가 나왔거나, 그 의미가 불명확한 조직검사 결과를 받은 경우에는 적극적으로 대처할 필요가 있다. 특히 후자의 경우에는 생검조직이 너무 작아서 정확하게 진단을 내리지 못한 예가 많기 때문이다. 조직검사 결과에서 high grade dysplasia나 atypical gland 등의 언급이 있는 경우에 반복적인 조직검사 혹은 EMR/ESD와 같은 내시경치료를 통하여 위암으로 진단된 예가 매우 많다. 육안 소견에서 위암이 의심되었으나 조직소견에 만성 위염 등 비특이적인 소견이 보인 경우에도 반복적인 조직생검이 필요하다. 경우에 따라서는 내시경 조직검사에서 암세포가 발견되지 않더라고 내시경 육안소견이 강력하게 암으로 의심되면 수술을 의뢰할 수도 있다.
식도, 위 및 십이지장에 각각 다른 여러 개의 병소가 있는 경우에는 이를 따로따로 자세히 검사할 필요가 있다. 특히 주의해야 할 점은 위암의 다발성이다. 위암 환자에서 다발성 병변을 보이는 빈도는 연구자에 따라 큰 차이를 보이고 있다. 국내의 한 연구에서는 위암 2,526예 중 다발성인 경우는 57예로 2.3%이며, 이 중 모두 조기위암인 경우는 35.1%, 조기암과 진행암이 같이 발견된 경우는 31.6%였다. 그러나 수술전에 내시경으로 다발성 암으로 진단된 경우는 31.6%에 불과하였다. 이는 위암을 가지고 있는 환자에서 수술전에 다발성암을 찾기 위한 적극적인 내시경검사를 시행한다면 수술전에 발견되는 비율을 크게 높일 수 있음을 시사한다. 타 병원에서 내시경검사 및 조직검사로 위암이 확인되어 수술을 위하여 의뢰된 환자에서 다시 내시경검사를 시행하는 경우가 있는데, 이러한 반복적인 검사를 시행하는 가장 중요한 원인도 다발성 암을 찾는 것이다.
위체중부 위암으로 의뢰된 환자를 subtotal gastrectomy로 치료하기 위하여 pre-op clipping 내시경을 하는 과정에서 위체상부에서 fundus로 넘어가는 부위의 또 다른 위암이 발견되었습니다. 어쩔 수 없이 total gastrectomy가 시행되었습니다. 처음 발견되었던 암보다 두번째 발견된 암이 더 크고 깊었습니다. (左: 처음 발견된 암, 中: 추가로 발견된 암, 右: clipping)
Multiple gastric carcinomas (x2)
I. Early gastric carcinoma (mass 1) - 이것이 처음 발견된 암이었습니다.
1. Location : upper third, Center at body and posterior wall
2. Gross type : EGC type IIc
3. Histologic type : signet-ring cell carcinoma
4. Histologic type by Lauren : mixed
5. Size : 2.2x1.4 cm
6. Depth of invasion : invades mucosa (muscularis mucosae) (pT1a)
II. Early gastric carcinoma (mass 2) - 이것이 clipping 과정에서 추가로 발견된 암이었습니다.
1. Location : middle third, Center at body and lesser curvature
2. Gross type : EGC type IIc
3. Histologic type : tubular adenocarcinoma, poorly (poorly cohesive) differentiated
4. Histologic type by Lauren : mixed
5. Size : 3x2.8 cm
6. Depth of invasion : invades submucosa (sm3) (pT1b)
III.
1. Lymph node metastasis : no metastasis in 49 regional lymph nodes (pN0), (0/49: "3,5", 0/19; "4,6", 0/4; "2", 0/5; "5", 0/0; "6", 0/0; "7", 0/4; "9", 0/2; "8a", 0/5; "11p", 0/2; "12a", 0/5; "4sb", 0/1; "1", 0/2; "10", 0/0)
2. Lymphatic invasion : present
3. Venous invasion : not identified
4. Perineural invasion : not identified
5. Separate lesions : leiomyomas (x2) (size: 0.4x0.2 cm and 0.3x0.2 cm)
6. Resection margin : free from carcinoma, safety margin : proximal 5cm, distal 5.5cm
7. AJCC stage by 7th edition: pT1b N0
아래도 비슷한 환자이다. 전정부 AGC로 의뢰되었는데 수술 전 검사에서 위체부 EGC가 추가로 발견되었다. (2020년 남자 53세)
서구와는 달리 많은 수의 위암환자가 위아전절제술을 받고 있는 우리나라에서는 이러한 다발성 암의 수술 전 발견의 의의가 더욱 크다고 생각된다. 실제로 위암으로 위아전절제술을 받은 환자들 중 약 20%는 남아있는 근위부 위에서 발생한 암에 의하여 사망한다. 다발성 조기위암은 여자보다 남자에서 잘 발생하고 위체하부 이하에서 흔하며, 융기성 병변이 많고 세포의 분화도가 좋은 것이 일반적인 특징이므로 내시경적 점막절제술의 치료대상이 되는 경우가 많다. 간혹 내시경에서 다발성 조기위암으로 생각하여 여러 부위에서 조직검사를 하여 모두 위암으로 확인하였으나 수술 후 조직소견에서는 넓은 위암이 한 개 뿐이라는 답변을 듣기도 한다. Superficial spreading 형의 조기위암과 같이 위암의 심달도는 깊지 않으나 병소의 장경이 큰 경우에 이러한 실수를 흔히 범한다. 따라서 여러 개의 병소가 보이는 경우에는 그 사이의 점막은 정상적인지 잘 확인하는 습관을 가지는 것이 좋겠다.
최근 필자는 조기위암이나 위선종의 내시경적 치료를 위하여 본 병원에 의뢰된 55명의 환자에서 내시경검사를 다시 시행하는 것이 어느 정도 유용한지를 평가하였다. 2003년 1월부터 2003년 7월까지 위선종 또는 조기위암의 내시경적 점막절제술을 위하여 의뢰된 환자 55명을 대상으로 내시경적 점막절제술 시술 전 내시경검사를 시행하였으며 0.2% indigocarmine 30 ml를 spraying catheter를 이용하여 위점막에 골고루 살포하였다. 색소 살포 전 자세한 육안적 검사를 통하여 6개의 추가적인 병소가 의심되어 조직검사를 시행하였으며 만성 염증이 3개, 선종이 3개였다. Indigocarmine 을 살포한 후 8명에서 추가적인 병소가 발견되어 조직검사를 시행하였으며 모두 염증이었다. 색소살포 후 6개의 병소가 색소 살포 전에 비하여 크게 관찰되었으며, 색소 살포 후 측정한 병소의 크기가 내시경적 점막절제술 후 조직학적으로 측정한 병소의 크기와 보다 유사하였다. 색소 살포 후 병소의 육안적 분류가 3개에서 달라졌으나 치료방침에는 변화를 주지는 못하였다. 즉 indigo carmine을 이용한 색소내시경은 병소의 크기를 보다 정확히 측정하는데는 도움이 되었으나 추가적인 병소를 발견하는데는 크게 도움이 되지 않았다. 이러한 결과는 대장내시경 검사에서 indigocarmine을 살포하여 정상적으로 관찰되는 점막에서 다수의 선종을 발견할 수 있었다는 필자의 연구 결과와는 사뭇 대조적이다. 위와 대장에서 색소내시경의 유용성에 차이가 있는 이유는 대장 점막은 보통 염증을 동반하고 있지 않아 선종이 없는 점막은 매끈한 반면 선종이나 위암을 가진 환자의 위점막은 통상 만성위염을 동반하고 있어 표면이 불규칙하기 때문이다. 요컨데 위에서는 대장과는 달리 색소내시경의 유용성이 다소 떨어지며 오히려 색소살포 전에 육안적으로 자세히 관찰하는 것이 보다 추가적인 병소를 찾는데 도움이 된다.
위암에 대한 수술 방법으로 가장 많이 사용되는 것이 위아전절제술이다. 근위부 위를 일부 남기는 수술이기 때문에 잔위(remnant stomach)에서 위암이 발견될 수 있다. 수술 후 수년 이내에서는 위-공장 문합술 부위에서 재발암이 발견되는 경향이 있다. 그러나 긴 시간 (5년 혹은 10년) 후에는 원래의 암과 무관한 새로운 암이 잔위에서 발행되기도 하므로 주의를 요한다. 잔위암도 적극적인 치료를 하면 처음 진단된 근위부 위암과 비슷한 성적을 얻을 수 있다.
모든 위암이 첫 내시경검사에서 진단되지 않고 조직검사에서도 암으로 밝혀지지 않고 양성 위궤양으로 진단되는 경우가 있다. 따라서 비단 위암이 의심된 경우 뿐만아니고 양성 위궤양으로 판단된 경우라고 하더라도 치료 경과 도중 추적 내시경검사를 시행하여야 한다. 위암도 생활사에 따라 모양이 변할 수 있으므로 추적내시경 검사 도중 위궤양 반흔처럼 보인다고 하더라도 조직검사를 다시 시행하는 것이 좋다.
내시경 검사 전에 환자의 증상을 파악하고 내시경 검사를 시행하는 이유를 정확히 알아둘 필요가 있다. 특히 기존의 내시경검사에서 특이 소견이 있어 다시 내시경검사를 시행하는 사람의 경우에는 어떤 위치의 어떤 병소를 어떠한 주안점을 가지고 관찰할 것인지, 어디서 조직검사를 할 것인지 등을 미리 결정해 두는 것이 좋다. 간혹 환자의 의견을 간과하는 경우가 있는데 이 또한 주의할 필요가 있다. 수 개월 전에 내시경검사를 받아 특이소견이 없다고 들은 환자가 증세가 지속되어 내시경 검사를 다시 시행할 것인지를 고민하게 된다. 이 경우 환자의 증세를 자세히 분석하여 위암의 위험인자가 있거나 환자가 강하게 요구하는 경우에는 내시경검사를 다시 시행하는 것도 좋은 방법이다. 저자의 개인적인 경험으로도 3-4개월 전 내시경검사를 받았으나 증세가 지속되어 찾아온 환자에서 다시 검사를 시행하여 위암을 발견한 경우가 적지 않다. 간혹 젊은 환자에서 내시경 검사를 시행하는 경우 위암의 가능성을 잊어버리는 경우가 있다. 그러나 국내에서는 젊은 위암환자가 매우 많다는 점을 잊지 말고 모든 환자가 위암의 고위험군이라는 자세를 가지는 것이 필요하다. 젊은 환자에서 발견되는 위암은 고령에서 발견되는 위암에 비하여 나쁜 예후를 보이는 경우가 많으므로 내시경의사가 발견하지 못하는 경우에 발생되는 결과는 매우 중대하다.
[2020-4-17. 어느 외과 선생님께 제가 질문을 드렸습니다]
매우 간단한 질문 같지만 사실 환자별로 달라서 답하기 어려운 경우인데요.... 그래도 설명이 필요하니 어떻게 말하면 좋을지 궁금하여 문의드립니다.
1) 위체부 소만 조기위암의 경우 병소의 proximal margin이 EG junction에서 몇 cm까지 subtotal gastrectomy를 할 수 있을까요?
2) 위체부 소만 진행성 위암의 경우 병소의 proximal margin이 EG junction에서 몇 cm까지 subtotal gastrectomy를 할 수 있을까요?
의견 부탁드립니다.
[2020-4-17. 어느 외과 선생님의 답변]
아... 정말 어려운 질문입니다만...
보통은 EGJ 에서 소만의 경우 3-4cm 거리에 있으면 subtotal gastrectomy 가능한 것 같습니다. Tumor의 proximal margin 에서 2cm 정도 위에 자르면 되니까요.
EGC 든 AGC 든 위치가 높은데 subtotal gastrectomy 하는 경우에는 frozen Bx 에서 proximal margin에 tumor가 없는지 확인을 하니까 EGJ 에서의 거리는 비슷할 것 같습니다.
집도의마다 차이는 있습니다만 proximal margin을 길게 잡는것 보다는 가능하다면 total gastrectomy 를 하지 않는 것을 더 중요하게 생각하지 때문에, 실제 subtotal gastrectomy 후 proximal margin이 짧더라도 frozen Bx에서 tumor free로 나오면 그대로 수술 마무리 짓는 경우가 많습니다.
[2020-4-17. 이준행 혼잣말]
저는 '아주 조금 남기느니 그냥 total gastrectomy하고 마음 편히 사는 것이 낫겠다'고 생각하지만 외과 의사들은 저와는 생각이 다른 것 같습니다. 물론 환자들은 조금이라도 위가 남았다고 하면 크게 위안을 받는 것 같습니다만... 학문적으로만 접근할 수 없는 문화적 이슈도 무시할 수 없는 분야 아닌가 생각합니다. 밥통은 중요한 것이니까.
[2020-4-17. 어느 외과 선생님께 제가 질문을 드렸습니다]
Billroth 1, 2는 계획 단계에서 정하시는 것인지 수술장에서 정하는 것인지 궁금합니다. 계획단계에서 정하였다면 수술장에서 바뀌는 경우는 얼마나 될까요?
초보자다운 질문인데 ... 저는 이런 질문이 더 어렵습니다. 누가 물어봤는데 제가 답하지 못한 이슈입니다.
[2020-4-17. 어느 외과 선생님의 답변]
보통은 계획 단계에서 정하게 되고 수술 중에 바뀌는 경우는 10% 정도인 것 같습니다.
Tumor location 이 antrum - lower body 에 위치하면 B1, midbody 에서 mid to high body 쯤 되면 B2, 그 위로 가면 total gastrectomy 시행하게 됩니다. 보통은 B1 이 가능하면 B1 하고 위치가 높아서 B1 이 안되는 경우에 B2 하는 경우가 많지만, 집도의에 따라 복강경 수술은 무조건 B2 하는 분도 계십니다. 집도의별로 문합방법 선택 선호도가 조금 다릅니다.
[2020-5-21. 애독자 질문]
교수님께서는 EndoTODAY 보만 4형 진행성위암에서 "임상상이 보만 4형 진행성위암에 합당하면 내시경 조직검사에서 암이 확인되지 않더라도 수술을 보내고 있습니다"와 같이 답변 주신 것을 보았습니다.
1) B-IV 가 의심되는 환자에서 조직검사가 negative 로 나왔을 때, 교수님께서는 어떻게 f/u을 하시는지요?
2) B-IV가 의심되는 환자에서 multiple site 에서 biopsy 를 하면 조직검사의 양성률이 올라갈지 궁금합니다.
[2020-5-21. 이준행 답변]
예. 중요한 질문입니다. 이번 기회에 확실히 개념을 잡기 바랍니다.
1) 보만 4형 진행성위암이 의심되는 환자에서는 follow-up을 하면 안 됩니다. 바로 결론을 내야 합니다. 지금 당장. Follow-up은 보통 '몇 주 후 재검' 혹은 '몇 개월 후 재검' 혹은 '투약 후 재검'을 말하는 것입니다. 이런 의미의 follow-up은 매우 곤란합니다. 지금 당장 재검하고 CT를 찍어야 합니다. 오늘 당장... 몇 개월 후 재검하여 peritoneal seeding이 있는 상태로 발견되면 고소당하기 쉽상입니다 (EndoTODAY Medicolegal risk of biopsy negative Borrmann type IV). 저는 보만 4형이 의심되었는데 조직검사에서 암이 나오지 않아 의뢰된 환자에서 외래 당일 내시경 검사를 하고, 다음 날 입원, 그 다음 날 외과 전과, 그 다음 날 수술한 경우까지 있었습니다. 이름하여 Ultra-super-fast high-speed surgical treatment for biopsy-negative Borrmann type IV gastric cancer의 증례였습니다.^^
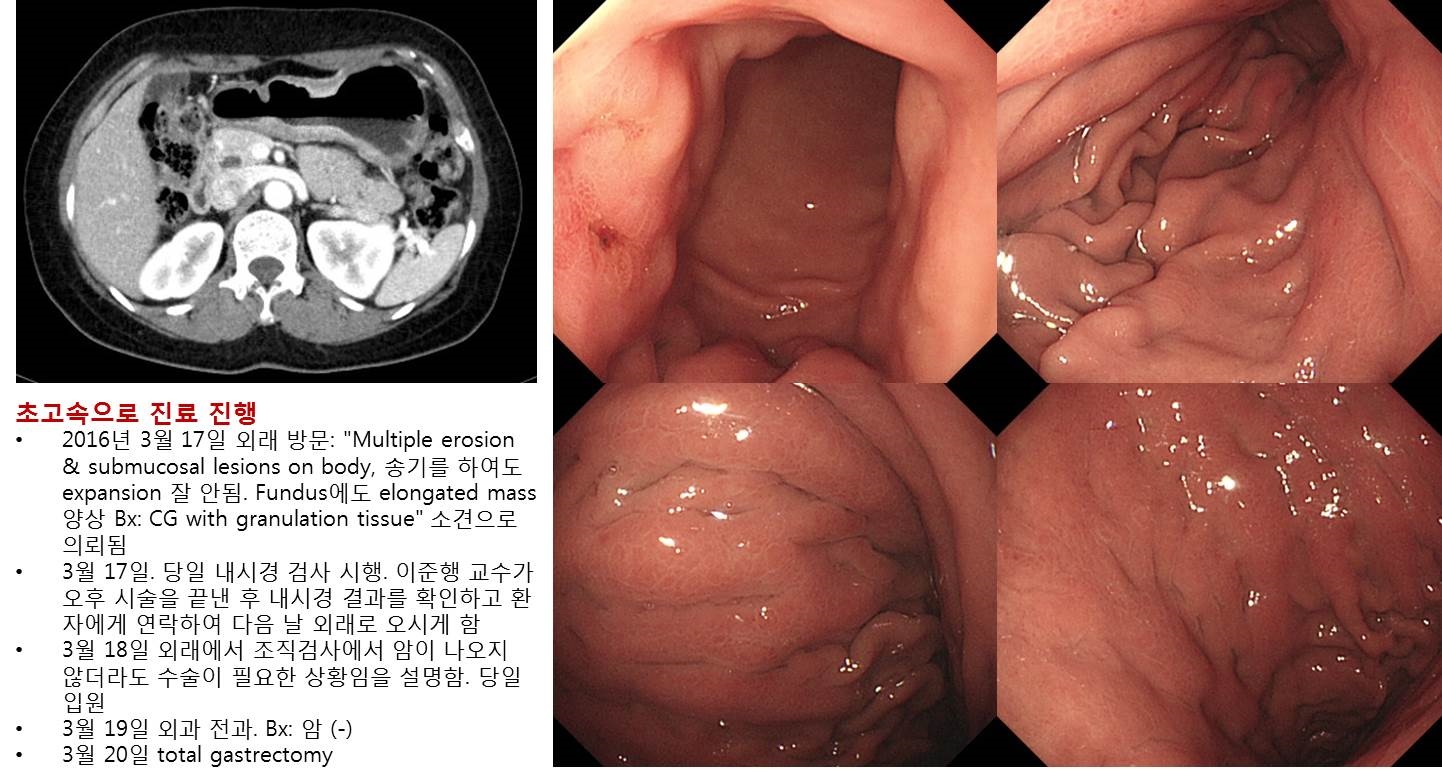
Stomach, total gastrectomy:
Advanced gastric carcinoma
1. Location : [1] middle third, [2] upper third, [3] lower third, [4] duodenum, Center at body and circle
2. Gross type : Borrmann type 4
3. Histologic type : tubular adenocarcinoma, poorly (poorly cohesive) differentiated
4. Histologic type by Lauren : diffuse
5. Size : 18x18 cm
6. Depth of invasion : invades serosa (pT4a)
7. Resection margin: free from carcinoma
8. Lymph node metastasis : no metastasis in 41 regional lymph nodes (pN0)
9. Lymphatic invasion : not identified
10. Venous invasion : not identified
11. Perineural invasion : present
12. Peritoneal cytology : negative
13. AJCC stage by 7th edition: pT4a N02) B-IV가 의심되는 환자에서 multiple site에서 조직검사를 하면 양성률이 올라갈지 질문을 주셨는데요... 조직검사 많이 하는 것은 별로 중요하지 않습니다. 사실 거의 중요하지 않습니다. 잘 하는 것이 중요합니다. 조직검사의 질이 중요하지 양은 중요하지 않습니다. 조직검사 대충 하여 암이 나오지 않으면 false sense of safety만 생깁니다. 아주 좋지 않습니다. 안 하느니만 못합니다. 많이 하지 마시고 잘 하십시오.
사실 조직검사는 그다지 중요하지 않습니다. 내시경 육안소견이 훨씬 중요합니다. Impression을 잘 잡는 것이 중요합니다. 보만 4형을 의심하는 것이 100배, 1000배 중요합니다. 일단 보만 4형이 의심되면 erosion이나 ulcer를 찾아 조직검사를 하십시오. 여기 저기 막 한다고 조직학적으로 암이 확인되는 것은 아닙니다.
아래 환자의 조직검사에서 암이 나오지 않았습니다. 여러분은 어떻게 하시겠습니까?
즉시 외과로 보냈고 아래와 같은 결과였습니다. 참 다행스러운 경우입니다. 외과에서는 수술 전 내시경 검사를 다시 의뢰하는 경우가 많습니다. 외과 의사 입장에서 아무래도 조직학적 확진이 있으면 마음이 편하겠지요. 그러나 외과의사에게 조직검사에서 암이 나오지 않더라도 꼭, 꼭, 꼭 수술해야 한다고 강력히 주장해야 합니다. 절대 물러서면 안 됩니다.
Stomach, total gastrectomy: Advanced gastric carcinoma
- Histologic type : tubular adenocarcinoma, poorly differentiated
- Depth of invasion : penetrates subserosal connective tissue (pT3)
- Resection margin: free from carcinoma
- Lymph node metastasis : no metastasis in 36 regional lymph nodes (pN0)
- Lymphatic invasion : not identified
- Venous invasion : not identified
- Perineural invasion : present
- Peritoneal cytology : negative물론 외래 진료 후에도 놓치는 경우가 있지만, screening setting에서 보만 4형 진행성 위암을 놓치는 경우는 정말 많이 경험하였습니다. 조금만 먹어도 불편하고 체중도 빠지고 뭔가 위장과 증세가 있으면 차분히 외래 진찰을 받아야 합니다. 그래서 암은 아닌지 의심하는 상태에서 조심스럽게 내시경 검사를 받아야 합니다. 그런 중요한 과정을 생략하고 그냥 건진을 받으면 건진에서는 무증상을 가정하기 때문에 보만 4형 진행성 위암이 자꾸 miss 되는 것 같습니다. 근거는 없습니다. 그냥 제 느낌입니다. 그런 경우를 너무 많이 봐서 가지게 된 느낌입니다. 유증상 환자를 무증상 성인과 섞는 것은 매우 나쁜 일입니다. 매우 매우 나쁜 일입니다. 선별 진료소라도 필요할 것 같습니다. 건진하러 오셨는데 증상이 있으면 건진을 못 받게 하고 일단 외래 진료 후 평가를 받고 난 다음 내시경 검사를 받도록 하는 것이 올바른 정책 방향입니다. 코로나 선별 진료소만 필요한 것 아닙니다. 위암 선별 진료소도 필요할 것 같습니다.
검사 시간도 문제입니다. 위내시경 최소 검사시간은 5분입니다. 1-2분에 끝나는 위내시경이 얼마나 많은지 아는 사람은 다 압니다. 그 과정에서 보만 4형 다 놓치는 것입니다. 5분 이상 검사합시다. (EndoTODAY 2013년 어떤 질문에 답합니다)
1) 위암을 놓치지 않는 내시경 (WORD)
2) Endoscopic diagnosis in Japan (2017)

3) 胃癌의 內視鏡診斷 (PDF) 鄭克守 정극수
© 일원내시경교실 바른내시경연구소 이준행. EndoTODAY Endoscopy Learning Center. Lee Jun Haeng.